さらに詳しい胃がんのお話 ―胃がんの診断から治療(手術、化学療法)まで―
−胃がんの原因、診断から治療(手術〜化学療法、腹腔内化学療法)まで−
- はじめに
- 胃の場所と働き
- 胃の解剖、構造
- 胃がん以外の胃の病気
- 胃がんとは
- 胃がんの原因
- 胃がんの症状
- 胃がんの診断のための検査、治療のための検査
- 胃がんの進行度(病期:ステージ)
- 胃がんの治療成績
- 胃がんの治療(ガイドライン)
- 胃がんの内視鏡治療
- 胃がんの外科手術(開腹手術と腹腔鏡手術)
- 手術の合併症
- 手術の後遺症
- 手術後の食事
- 入院から退院まで:治療のスケジュール
- 手術後・退院後の経過とフォローアップと「がん地域連携パス(連携パス)」
- 再発とは
- 胃がんの化学療法
- 胃がんの放射線療法、血管内治療
- 緩和治療、症状を緩和するための治療
- スキルス胃がん(硬がん)に対する治療
- 腹腔内化学療法(まだ保険診療はできません。)
- 臨床研究(治験、臨床試験)
- チーム医療
- ロボット支援下胃切除術(ダビンチ胃切除術)
はじめに
最近「大腸がん、肺がんは増えている、胃がんは減った。」とよく耳にしますが、国立がん研究センターがん対策情報センターの最新がん統計(http://ganjoho.jp/reg_stat/statistics/stat/summary.html)によりますと、胃がんにかかる人の数(罹患数)(2011年)は最も多く、胃がんによる死亡者数(2013年)は肺がんに次いで多く、まだまだ減少しているわけではありません。肺がんや大腸がんなど他のがんが増加しているために胃がんによる死亡者の割合は年々低下しています。これは、日本人の食生活の変化や医療技術の進歩による早期胃がんの発見・治療などが要因としてあげられます。胃がんに対する治療は、これまでのようになんでも手術といった画一的な治療から、早期がんには侵襲の軽減を目指した胃内視鏡で行う内視鏡的治療や傷の小さな腹腔鏡下胃切除術、進行がんには様々な化学療法などその進行程度によって多様になってきています。胃がん治療の指針として2001年に日本胃癌学会から「胃癌治療ガイドライン」(2014年に改訂:第4版)が刊行されて多くの施設で実際に運用されるようになりました。さらに一般患者様用にわかりやすいイラストの説明がのっている「胃がん治療ガイドラインの解説」(金原出版より¥1000で販売)(http://www.jgca.jp/pdf/GL2IPPAN.pdf)も刊行されて、医療サイドと患者様の相互理解がますます促進しています。
このホームページでは、がんのなかでも最も身近である"胃がん"を中心に胃の病気について解説します。
胃の場所と働き
胃はちょうどみぞおちの後ろ側にありますが、やせている人の中には立ち上がると骨盤まで胃が垂れ下がるような人もいます(胃下垂)。胃はお腹の中(腹腔内)でいわば宙に浮いているような状態ですが、胃の周りにある臓器としては、前方には肝臓、後方には膵臓、大動脈、大静脈、左側には脾臓、右側には十二指腸、胆のう、上側には食道、横隔膜、下側には大網(脂肪のすだれ)、大腸、小腸などがあります。胃は空腹時には文庫本2冊分位の大きさですが、食事をすると2〜3倍の大きさに膨らんで満腹感が脳に伝えられます。
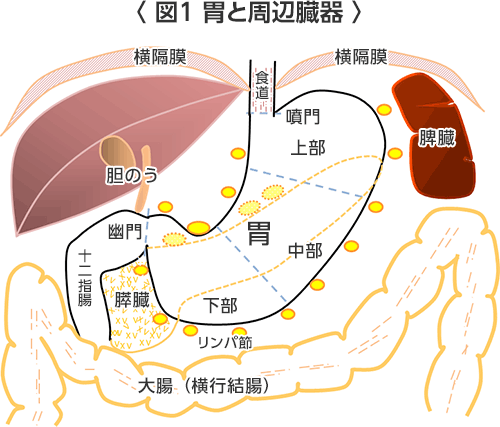
口から食道を通過した食べ物は噴門(胃の入り口)を通って、胃の中にはいります。胃にはいった食べ物は胃の中で胃酸、消化液と胃のぜん動運動によって混ぜ合わされます。細かくドロドロにされた食べ物は幽門(胃の出口)から十二指腸に少しずつ排出されていきます。胃は一気に食べられた食事を胃にためながら消化するとともに少しずつ排出するといういわば消化の第一段階の働きをしているのです。
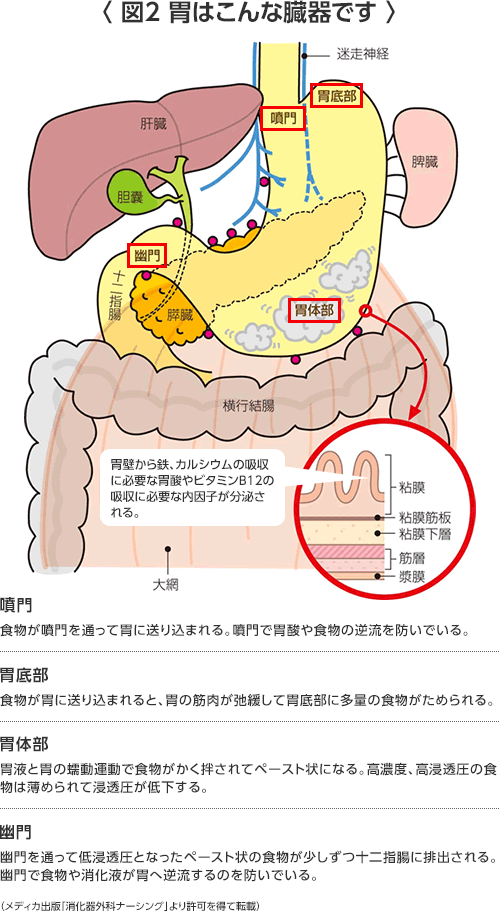
胃の解剖、構造
胃は上(口側)から、噴門(入り口)、胃底部(食事が一時的に溜まる)、胃体部(ぜん動運動を行う)、胃角部、前庭部、幽門(出口)に分けられます。手術の時には胃を上部、中部、下部の3等分して考えます。胃の壁の厚さは5〜7mmで、胃の内側から外側に向かって粘膜(M)、粘膜下層(SM)、筋層(MP)、漿膜(しょうまく)下層(SS)、漿膜(しょうまく)(S)に分けられています。胃がんでは、粘膜(M)または粘膜下層(SM)までの浅いがんの場合 "早期胃がん"、筋層(MP)よりも深く進んでいる場合"進行胃がん"と呼ばれます。
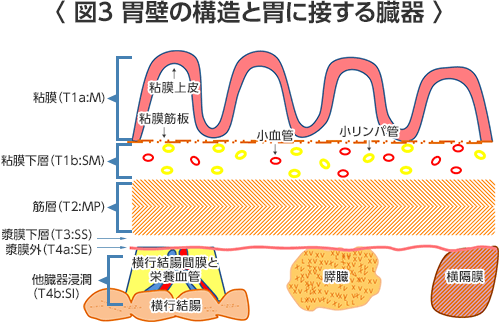
胃の壁の中には細かな血管やリンパ管が網の目のように張りめぐらされ、胃の周囲には脂肪組織があり、その中に血管が通っています。胃は肝動脈や脾動脈から栄養され、主に門脈を通して肝臓に血流が戻っていきます。胃の周りの血管周囲にはリンパ球が多数集合した免疫組織であるリンパ節があります。
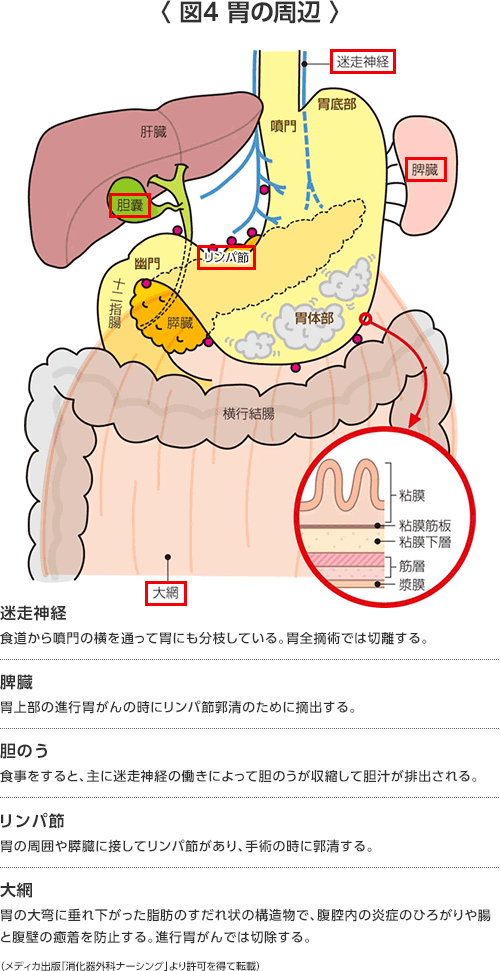
胃の病気(胃がん以外の胃の病気)
胃炎をはじめ、胃潰瘍や胃がんなど多くの胃の病気にはピロリ菌(Helicobacter pylori)が関わっていることがわかってきました。ピロリ菌に感染しているかどうかの検査は胃内視鏡(いわゆる胃カメラ)検査の時の組織検査か検査試薬を内服していただいた後にはく息を回収する検査(尿素呼気試験)や血液検査(ピロリ菌抗体)、便検査などで簡単にわかります。
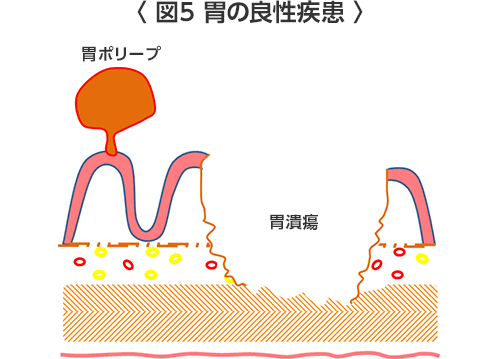
- 胃潰瘍・十二指腸潰瘍:みぞおちの痛みがある場合が多いですが、高齢者では症状のないこともあります。また、出血していたら便が真っ黒になります(タール便)。貧血がすすめばめまい、ふらつき、倦怠感などの症状がでます。胃潰瘍や十二指腸潰瘍は抗生物質を内服してピロリ菌を除菌することによって80〜90%以上の人で治るようになりました。消炎鎮痛剤(痛み止め)内服によって急性胃炎、胃潰瘍や十二指腸潰瘍からの出血もみられていますが、これらの出血は胃内視鏡治療で止血される場合が多いです。以上のような内科的治療は消化器内科で治療しています。以前のように胃潰瘍や十二指腸潰瘍で手術することは減っていますが、潰瘍が深くなって胃や十二指腸に穴が開いてしまった(穿孔)場合は手術することがあります。穿孔したときにはかなりの激痛を伴います。以前は大きく開腹して胃切除を行うこともありましたが、最近では腹腔鏡を用いて小さな傷で穴を閉じるような手術(腹腔鏡下大網充填術)も行っています。
- 慢性胃炎:胃の痛みやむかつきがあるときにすぐについてしまう病名です。実際には潰瘍やがんなど器質的な病気がないのに、みぞおちあたりの腹痛、不快感や胸焼け、むかむか感などの症状があります。胃カメラでは年齢やピロリ菌の影響で炎症を生じ、胃の粘膜がうすくなっている状態が観察されます。治療は胃酸を抑える薬や胃の動きをよくする薬の内服です。しかし、ピロリ菌が感染した慢性胃炎は胃がんの発生母地となりますので、自己判断されずに一度胃カメラで潰瘍や胃がんのないことを確かめることをお勧めします。また、最近ピロリ感染のある胃炎に対して、ピロリ菌の除菌を保険診療で行うことが可能となりましたので、除菌に関して主治医の先生と相談することをおすすめします。
- 胃ポリープ・胃腺種:症状がない場合が多いです。たいていのポリープは良性です。しかし、貧血など出血の症状がある場合や大きさが1cm以上でがん化の危険性があるものは内視鏡的に切除します。
- 胃粘膜下腫瘍(図6):大きくなるまで症状がないことが多いです。胃カメラでは正常の粘膜におおわれていて、病変は粘膜下より深い部分にあり、消化管間葉系腫瘍(GIST)、平滑筋腫瘍や神経系腫瘍。血管系腫瘍などの間葉系腫瘍、脂肪腫などがあります。胃カメラの生検では診断がつかない場合もあります。粘膜下腫瘍は、大きさが5cm以上のものや潰瘍を伴う場合は手術で切除します。2cm〜5cmの場合は、詳しい検査の結果で手術を考慮しますが、増大傾向にある場合は切除した方がよいでしょう。5cm以下の場合は、腹腔鏡で病変部位の胃を部分的に切除することができますが、5cm以上の場合は開腹手術が推奨されています。
GISTは、消化管壁の筋肉の間にある神経叢(しんけいそう)にあるカハールの介在細胞から発生します。カハールの介在細胞自体は、広く消化管に分布し、消化管運動のリズムをつくったり、調節したりする大切な細胞ですが、c-kitまたはPDGFRα(血小板由来増殖因子受容体α)と呼ばれる遺伝子の変異によって病的に増殖して腫瘍を形成します。内視鏡検査での生検で消化管間葉系腫瘍(GIST)と診断された場合には、手術で切除することがすすめられます。
転移の数が多かったり、再発した場合で手術が困難な場合は、分子標的薬による薬物療法の適応となります。イマチニブ(グリベック)が第一選択として用いられます。手術の結果、再発のリスクが高いGIST(サイズが大きい、細胞分裂像が多い、手術中に腫瘍の被膜が破れた)では、術後に補助化学療法として薬物療法を行うのが標準治療です。さらにグリベックが効かない場合はスニチニブ(スーテント)やそれも効果がない場合はレゴラフィニブ(スチバーガ)と新しい分子標的薬剤が開発されています。詳しくはGIST研究会の一般向けページ(http://www.gist.jp/)やGIST患者のための情報ページ(http://www.gisters.info/)をご覧ください。
- 胃悪性リンパ腫:胃の中のリンパ組織の腫瘍です。通常手術ではなく化学療法(+放射線療法)を血液内科で行いますが、出血や穿孔のために胃切除手術することもあります。中には悪性の程度が低いものでは手術せずにピロリ菌の除菌など内科的な治療で治るものもあります。
胃がんとは
胃がんは胃の壁のもっとも内側の胃液や粘液を分泌する粘膜から発生します。はじまりは細胞単位で発生しますので小さい場合は発見できません。年月をかけて横に大きくなるとともに縦に深く拡がっていきます。はじめは粘膜内(M)を横に拡がりほかの臓器に転移することはありませんが、放置しているとそのうちに横方向だけではなく胃壁の外側に向かって粘膜下層(SM)、筋層(MP)、漿膜下層(SS)、漿膜(SE)から膵臓、大腸などほかの臓器に順に深く浸潤(SI)(しんじゅん:がんが周囲へ拡がっていく)していきます。
- 早期胃がんと進行胃がん
粘膜、粘膜下層までに留まる胃がんを早期胃がんと呼び、適切な治療によって多くの場合が治ります。一方、筋層よりも深く浸潤している胃がんを進行胃がんと呼び、深く浸潤すればするほど転移(がんがほかの臓器に飛び火する)する可能性が高くなります。胃がんが胃の外側の漿膜に達するとお腹にがん細胞が散らばったり、胃の周囲の臓器(膵臓、大腸、肝臓)に浸潤していくことがあります。そのため進行胃がんでは進行の程度に応じた適切な治療が必要となります。 - 胃がんの転移(胃がんがほかの臓器に飛び火する)(図7)(図8)
胃がんが粘膜内に留まっている場合、転移はほとんど起こりません。しかし、胃がんが粘膜下層より深く浸潤すると小さなリンパ管や小血管にがん細胞が入り込んでほかの臓器(リンパ節、肝臓など)に飛び火したり、胃壁を深く浸潤して漿膜を超えてがん細胞が腹腔内(お腹のなか)に散らばったりすることがあります。
転移する臓器としては頻度が多い順番に①リンパ節 ②腹膜 ③肝臓 ④そのほかの臓器(遠隔転移)です。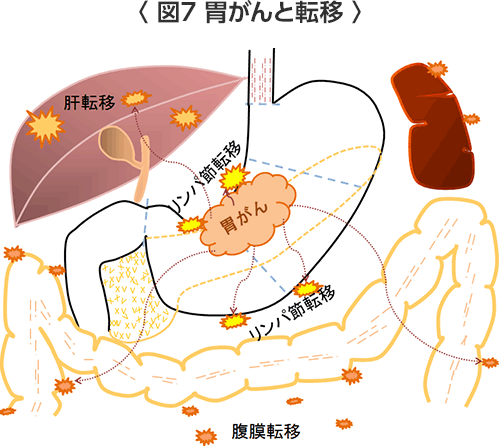
- ①リンパ節転移
リンパ節は頸部や腋の下、ソケイ部をはじめ全身のいたるところに存在し、そこには無数のリンパ球が含まれ、外敵の侵入を食い止める免疫の役目を果たしています。胃の周囲にも多数の存在していますが、リンパ節転移とはそのリンパ節にがん細胞がリンパ管を通って侵入して増殖している状態です。おおまかには胃の周りのリンパ節:第1群リンパ節、胃の裏側から膵臓の周りのリンパ節:第2群リンパ節、背中側の大動脈周囲リンパ節:第3群リンパ節、頸部などさらに遠くはなれたリンパ節:遠隔リンパ節に分けられています。第2群までのリンパ節転移であれば外科手術で切除できますが、第3群や遠隔のリンパ節に転移がある場合は、手術だけで取り除くことは困難です。 - ②腹膜転移
胃がんが胃壁を深く浸潤して胃壁の外側の漿膜を越えていくとがん細胞がお腹の中に散らばって、大腸、小腸、大網や腹膜にくっついてそこでがん細胞が増殖する転移です。この転移が進行すると腹水が貯まったり、がん細胞があたかも種をばらまいたような腹膜播種という状態になります。腹膜転移が進行するとその場所によって様々な症状がでることがあります。大腸や小腸では腸閉塞、後腹膜(背中側の腹膜)では尿管(腎臓から膀胱まで尿を運ぶ管)の狭窄による水腎症、胆管周囲では胆管狭窄による黄疸などが生じることが考えられます。 - ③肝転移
胃から出て行く血流は門脈を通って肝臓に流れ込みます。胃壁内の小血管を通ってがん細胞が肝臓に流れていって肝臓で増殖して大きくなる転移です。 - ④そのほかの遠隔転移
そのほか転移する臓器としては、肺、骨、髄膜、脳、皮膚などがあります。女性では卵巣に転移することもあります。なかには卵巣の腫瘍(クルッケンベルグ腫瘍)が先に発見されてあとから胃がんが見つかる場合もあります。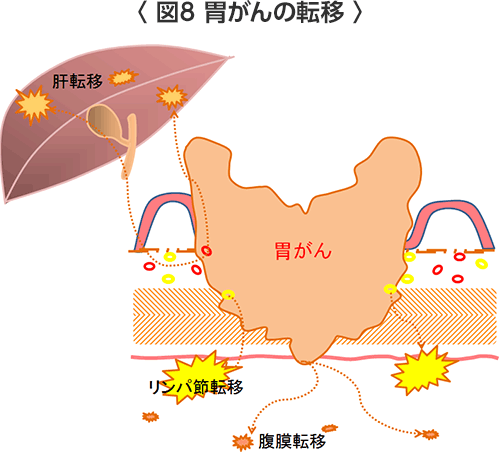
- ①リンパ節転移
胃がんの原因
胃がんの原因はとして遺伝、喫煙、食事(塩分や焼き魚)、ピロリ菌などいろいろ考えられていますが、まだ100%解明されているわけではありませんし、一つの因子で説明できるものではありません。少ないながらも家族性の胃がんの家系は報告されています。ご家族のなかに他に胃がんの人がいる割合は約20%といわれていますが、これは食生活に関係しているのかもしれません。日本をはじめとするアジア諸国では欧米と比べて胃がんの患者数はかなり多くなっています。アジアでの成人のピロリ菌感染の陽性率は60-70%以上で欧米に比べて高くなっていますし、内視鏡的に治療を行った早期胃がん患者に対してピロリ菌を除菌した方が胃がんの再発率が低くなると報告されていますので、やはりピロリ菌は胃がんに関係しています。2012年になってピロリ菌感染陽性の慢性胃炎に対してピロリ菌の除菌が保険診療で認められましたので、主治医の先生と相談することをおすすめします。また、厚生労働省の研究では胃がんの発生と塩分の摂取量とが関係していることが報告されています。緑茶、βカロチン、ビタミンCなどさまざまなものがよいといわれていますが、まだ明らかではありません。
胃がんの症状
早期胃がんではこれといった症状がない場合が多いですが、潰瘍を伴っている時は腹痛(上腹部痛、心窩部痛:みぞおちのあたりの痛み)を生じることもあります。胃がん全体では、腹痛が30%、特に症状がなくて検診などで発見されるのが20%、食欲の低下が10%です。その他には、嘔吐や吐き気、腹部の膨満感、体重減少やそのことによる倦怠感、動悸・息切れ・ふらつきなどの貧血の症状、下血(黒色便)などがあります。
胃がんの診断のための検査、治療のための検査
日本では胃がんをみつけだすための検診としてバリウムによるX線検診が職場や地域で行われています。最近では採血で血液中のペプシノーゲン値を測定して胃がんのかかりやすい人を見つけ出す検診も行われ始めています。しかし、いずれの検診も100%ではなく早期がんでは発見が難しい場合がありますので、何か気になる症状がある方や一度も胃内視鏡(胃カメラ)検査を受けたことのない方は一度胃内視鏡検査をお受けになることをおすすめします。
- バリウムによるX線検査
造影剤である白いバリウムと胃を膨らませる発砲剤を飲んでX線撮影を行って胃の壁の凹凸や動き、ふくらみを観察します。胃がんの大きさや深さがわかり、手術のときの胃を切除する範囲を決定するために必要な場合があります。 - 胃内視鏡(胃カメラ)検査
直径が約1cmの太さの細長い電子スコープ(昔は胃カメラ、現在はデジタルカメラと同じ原理)を用いて胃を内側から観察します。やはり胃の内部の凹凸や胃がんの大きさや拡がりがわかります。生検といって胃の組織を1から2mm角でちぎりとって顕微鏡で細胞の性質を調べ、がん細胞の有無を確認します。胃がんの最終的な診断はこの検査で行われます。検査の途中でインジゴカルミンンという青い色素を散布して病変を際立たせることもあります。
血液をサラサラにするようなお薬(抗凝固剤、抗血小板剤など狭心症や不整脈、脳梗塞など心臓・血管の病気のときに飲むお薬)を内服されている場合は、生検できない場合があります。お薬をお休みしてよいかどうか主治医の先生と相談してください。最近では鼻の孔から挿入できる細径内視鏡もありますので、通常の口からの内視鏡検査でつらい方はご相談ください。また、場合によって鎮静剤を使用して意識状態を低下させた状態で内視鏡検査をすることも可能です。 - 超音波内視鏡検査、拡大内視鏡検査、狭帯域光観察(NBI)
胃内視鏡検査と同時に胃がんと診断がついた場合に行うことがある検査です。水で胃を膨らませて小さな超音波断層装置を用いて胃壁を断層撮影します。通常の胃内視鏡検査の時間に加えて約10から15分間余分に時間がかかります。この検査で 1)胃がんの深さ 2)胃周囲のリンパ節転移の有無 3)胃周囲の腹水の有無 などがわかります。早期胃がんでも深達度が粘膜(M)か粘膜下層(SM)かによって内視鏡的治療または手術と治療方法が大きく変わりますのでそれを見極める上で重要な検査です。
また、病変を100倍程度まで拡大視できる拡大内視鏡検査と狭帯域光観察(NBI)といって粘膜内の微小な血管を観察できるシステムを用いて、胃がんの正確な範囲や深さを診断できるようになってきました。 - CT検査、超音波検査、MRI検査
これらの検査は主に胃がんの転移の有無を間接的に調べる検査です。CT検査、MRI検査ではコントラストをはっきりさせるために造影剤を点滴しながら撮影します。しかし、転移した部分が約1cm以上の大きさにならないと転移かどうかは診断できません。これらの検査で 1)リンパ節転移の有無とその範囲(第1、2、3群リンパ節) 2)肝転移の有無 3)腹水など腹膜転移の有無 4)胃がんの深さやほかの臓器への浸潤の有無 などを調べます。特に最近のCT検査は性能がよくなり、胃壁の構造が垂直断面でも描出されますので漿膜への浸潤(SE)、膵などのほかの臓器への浸潤(SI)の診断に役立ちます。転移の種類(リンパ節、肝臓、腹膜、遠隔転移)とその部位によって最良の治療方法が異なります。ただし、MRI検査は体内に金属がある方や閉所恐怖症の方は検査することができません。 - PET/CT検査
がんなどの悪性腫瘍は正常な細胞よりも増殖が盛んに行なわれるため、3~8倍のブドウ糖を必要とします。PET検査は、がん細胞のブドウ糖の代謝に着目して、からだの機能や代謝の状態を断層画像で表す新しい検査法です。CT検査など他の画像検査で転移かどうか、再発かどうかはっきり診断がつかない時に行うこともあります。進行胃がんでは保険診療で行えます。 - 注腸造影検査
肛門からバリウムと空気をいれて大腸を造影する検査です。腹膜転移が大腸の壁におこっているかどうか、胃がんが胃のすぐ隣にある大腸に浸潤しているかどうかを調べる検査です。この検査はすべての胃がんの方がするわけではありません。早期胃がんの方は便秘、下痢、大便が細くなる、排便時の出血など大腸がんの症状がなければする必要はありません。 - 胸部レントゲン検査
肺転移の有無を調べる検査です。また手術を受ける方は全身麻酔の手術前検査として心臓病や呼吸器疾患がないか確認します。 - 腹腔鏡検査
全身麻酔でお腹に1~2cmの小さな穴を2~3か所あけて腹腔鏡(細長いカメラ)を用いてお腹の中を観察します。小さい傷の腹腔鏡検査で観察して簡単に腹膜にある小さな粒の生検をしたり、お腹の中にがん細胞が散らばっているかどうか確かめる検査を行うことで、無用な開腹手術を回避することができます。この検査は全身麻酔が必要ですので入院して行います。
腹腔内化学療法(まだ保険診療ができません)の研究に協力していただく場合は、腹腔内に抗がん剤を注入するための装置(腹腔ポート)を下腹部に留置することがあります。 - 腫瘍マーカー
がんの方では血液中にある腫瘍マーカーと呼ばれる物質や目印が増加して採血でわかる場合があります。しかし、胃がんが早期発見できるような腫瘍マーカーは現在のところありません。治療後の経過や再発の有無を推測するための目安として用います。- CEA(正常値は5.0ng/ml以下):大腸がん、胃がんをはじめとする消化器がん、肺がんなど様々ながんで上昇します。再発したときに上昇することがあります。
- CA19-9(正常値は37U/ml以下):胃がんをはじめ胆嚢がん、胆管がんなどで上昇します。腹膜転移をきたすと上昇することがあります。
- AFP(正常値は10.0ng/ml以下):主に肝臓がんで上昇しますが、特殊なタイプの胃がんでも上昇することがあります。
- その他:CA-125、CA72-4
- 全身麻酔のための手術前検査
手術は全身麻酔で行いますので、手術前に全身麻酔・手術に支障がないか心臓、呼吸・肺、肝臓、腎臓機能、糖尿病、貧血、栄養状態などを調べる検査を行います。もし、問題があれば手術に先だってそれらの治療を優先することもあります。手術したことや持病、内服薬、アレルギーなどがあれば必ずお知らせください。
全身麻酔、手術を受けていただくためには、最低3週間の禁煙が必要です。1本でも喫煙したまま手術に臨むと術後に痰が増えて肺炎を起こしやすくなります。手術がうまくいっても肺炎が原因で命にかかわることもありますので必ず禁煙(3週間以上、0本)をお願いします。
胃がんの進行度(病期:ステージ)
胃がんと診断されたら、内視鏡治療、手術治療、抗癌剤による化学療法など最良の治療法を選択するために、「7、胃がんの診断のための検査、治療のための検査」に記載したような必要な検査を行って胃がんの進行の程度を調べます。胃がんの進行度(病期:ステージ)は、がんの深達度(T:どこまで深くがんが浸潤しているか)、リンパ節転移の数(N:第1群~第3群リンパ節)、肝転移(H)、腹膜転移(P)、腹腔細胞診(CY:がん細胞がお腹のなかに散らばっているか)、遠隔転移(M:肺や遠隔リンパ節に転移しているか)によって、表のようにステージ IAからIVに分かれます。
| ステージ(進行度) | リンパ節転移:N | |||
| 深達度:T | N0:転移なし | N1:1-2個 | N2:3-6個 | N3:7個以上 |
| T1:粘膜、粘膜下層 | IA期 | IB期 | IIA期 | IIB期 |
| T2:筋層 | IB期 | IIA期 | IIB期 | IIIA期 |
| T3:漿膜下層 | IIA期 | IIB期 | IIIA期 | IIIB期 |
| T4a:漿膜(胃の外) | IIB期 | IIIA期 | IIIB期 | IIIC期 |
| T4b:周囲臓器へ浸潤 | IIIB期 | IIIB期 | IIIC期 | IIIC期 |
| H1(肝転移)、P1(腹膜転移)、CY1(腹水)、M1(他の臓器に転移):IV期 | ||||
胃がんは深く浸潤すればするほど転移する割合が高くなります。粘膜までの胃がんでは転移する可能性は非常に少なくほとんどありません。胃がんの深達度別のリンパ節転移のある割合は、粘膜までの病変では2-3%以下、粘膜下層では10-15%、筋層では30%程度、それより深いと50%以上といわれています。遠隔転移をきたす割合も胃がんの深達度が深くなるほど増えていきます。
胃がんの治療成績
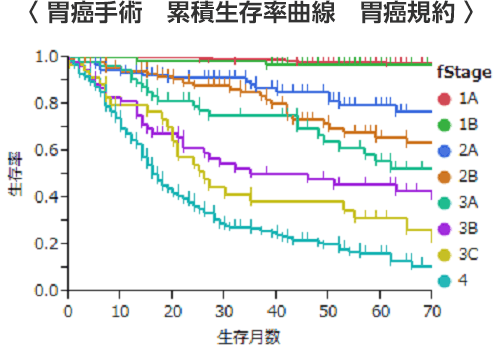
胃がんの治療成績はその胃がんが発見された時点での進行度によって治る確率がだいたいわかります。その指標として5年生存率がよく用いられます。これは治療を始めてから5年後にどれくらいの患者様が生存しておられるかを割合で表します(他の病気で亡くなった患者様も含まれます)。当院でのステージ別の治療成績(5年生存率)は、ステージ1A:97%、ステージ1B:96%、ステージ2A:79%、ステージ2B:67%、ステージ3A:59%、ステージ3B:47%、ステージ3C:32%、ステージ4:18%です(胃癌取扱い規約第14版)。しかし、これはあくまで平均の治療成績です。
胃がんの治療(ガイドライン)
日常診療で推奨される進行度別治療法の適応
| ステージ(進行度) | リンパ節転移:N | |||
| 深達度:T | N0:転移なし | N1:1-2個 | N2:3-6個 | N3:7個以上 |
| T1:粘膜、 粘膜下層 |
IA期 内視鏡治療 縮小手術 |
IB期 定型手術 |
IIA期 定型手術 |
IIB期 定型手術 |
| T2:筋層 | IB期 定型手術 |
IIA期 定型手術 補助化療 |
IIB期 定型手術補助化療 |
IIIA期 定型手術 補助化療 |
| T3:漿膜下層 | IIA期 定型手術 |
IIB期 定型手術 |
IIIA期 定型手術 補助化療 |
IIIB期 定型手術 補助化療 |
| T4a:漿膜 (胃の外) |
IIB期 定型手術 補助化療 |
IIIA期 定型手術 補助化療 |
IIIB期 定型手術 補助化療 |
IIIC期 定型手術 補助化療 |
| T4b:周囲臓器へ 浸潤 |
IIIB期 定型手術 (+合併切除) 補助化療 |
IIIB期 定型手術 (+合併切除) 補助化療 |
IIIC期 定型手術 (+合併切除) 補助化療 |
IIIC期 定型手術 (+合併切除) 補助化療 |
| H1(肝転移)、P1(腹膜転移)、CY1(腹水)、M1(他の臓器に転移):IV期 姑息手術、化学療法、放射線療法、緩和治療、対症療法 |
||||
- 定型手術:
- 胃の3分の2以上を切除して胃の周囲と胃の裏側のリンパ節(D2郭清)も同時に摘出する手術
- 非定型手術:
- 進行度に応じて切除範囲やリンパ節郭清の範囲を変えて行う手術で、縮小手術と拡大手術があります。
- 縮小手術:
- 胃の切除範囲やリンパ節の摘出範囲を定型手術より縮小する手術
- 拡大手術:
- 他の臓器に浸潤した胃がんを浸潤臓器も含めて切除する手術と胃から少し離れた部位(大動脈周囲など)のリンパ節郭清を行う手術です。
- 姑息手術(緩和手術):
- 胃がんによる出血や食事の通過障害などの症状を改善するための手術
- 減量手術:
- 手術だけでは取りきれない遠隔転移があっても、胃がんの主病巣だけは切除する手術です。減量手術(胃切除)後に化学療法を行うよりも胃切除を行わないで化学療法のみ行うのがよいという臨床試験結果もありますが、病状に応じて治療法を決める必要があります。
- リンパ節郭清:
- 胃がんがあると胃の周りにあるリンパ節に転移することがありますので、胃と一緒に転移しそうなリンパ節を摘出します。リンパ節も一緒に摘出する必要がありますので、胃を腫瘍の部分だけではなく、ある程度大きな範囲で胃を切除することになります。D2郭清(胃の周囲と胃の背側の血管周囲のリンパ節)が定型手術で行われます。D1+郭清は早期胃がんで行われ、郭清の範囲が少し狭くなります。高齢であったり状態が悪く短時間で手術を終わる必要がある場合にはD1郭清を行うこともあります。
胃がんの治療法は進行度(ステージ)によって様々です。その治療法として11.内視鏡治療 12.外科手術 17.化学療法 18.その他(放射線療法、血管内治療、免疫療法など) が行われていますが、これまで施設によってまちまちであった胃がんの治療について、「胃癌治療ガイドライン」(日本胃癌学会)では胃がんの進行度(ステージ)に応じた現時点における最適な治療法(標準的治療)の目安が示されています。日常診療で推奨されている標準的な治療法とは別に、新しい治療法や一部の施設で研究的に施行されている治療法が臨床研究として紹介されています。当院ではこの「胃癌治療ガイドライン」で示されている日常診療で推奨されている標準的な治療法を基本的な治療方針として胃がんの治療を行っています。さらに当院では他の大学やがん専門病院と共同して臨床試験・臨床研究を行い、患者さまにとってより良い治療法の確立にも積極的に力を入れています。また、新しい治療法や新しい「くすり」の誕生、適応追加(海外や大腸がん、乳がんで使用できる薬が胃がんでも使用できるようになる)を目指した治験にも参加しています。また、スキルス胃がん(硬がん)に対しては、手術、全身化学療法、放射線化学療法、腹腔内化学療法(まだ保険診療ができませんので、研究的治療として行うことがあります)などを組み合わせた集学的な治療に積極的に取り組んでいます。当院には、放射線科、放射線治療科の専門医がいますので、胃癌の病状に応じて血管内治療、放射線照射を行っています。
それぞれの進行度(ステージ)別、深達度別の治療方法について日常診療で行われる標準的治療の概略と臨床研究を示します。(下図)
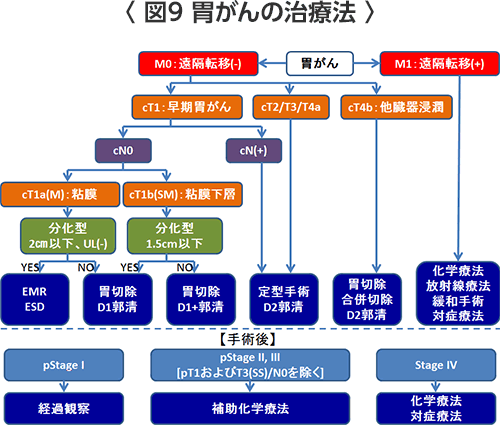
T1(M、SM)(粘膜下層までの胃がん)のうち、T1a(M)粘膜までの胃がんで2cm以下の分化型胃癌ではリンパ節転移がないため外科的開腹手術は必要ではなく胃内視鏡(胃カメラ)を使って胃がんを切除する内視鏡的粘膜切除術(EMR)、内視鏡的粘膜下層剥離術(ESD)を選択します。一括切除が原則になっています。それ以外のものは縮小手術の適応で、リンパ節郭清を縮小した胃切除が行われます。
臨床研究としては、2cmを超える分化型粘膜がんや潰瘍を伴わない小さな未分化がんに対するITナイフやフックナイフを用いた内視鏡的粘膜下層剥離術(ESD)や進行がんに対する腹腔鏡下胃切除術(詳細は後述)があります。
当院では「胃癌治療ガイドライン」に従って2cmを超えるものや潰瘍を伴う早期胃がんの場合は基本的には縮小手術を行っています。胃全摘に関しては、国立がん研究センターを中心に行っている「臨床病期I期胃癌に対する腹腔鏡下胃全摘術および腹腔鏡下噴門側胃切除術の安全性に関する非ランダム化検証的試験」に参加していますが、患者様に十分説明の上、腹腔鏡手術の希望があれば積極的に行っています。
内視鏡治療や縮小手術の適応とならない切除可能な早期胃がんに対しては、2群リンパ節郭清(D2)を伴う定型手術を行います。
切除標本の病理検査(顕微鏡の検査)で、病理的ステージがIIまたはステージIII(粘膜下層までの早期胃がんなど一部は除く)が判明すれば、術後にティーエスワン(TS-1)という抗がん剤による術後補助化学療法を1年間行うのが標準治療です。
胃のうらに明らかに大きなリンパ節(2cm以上)がある場合やいわゆるスキルス胃癌の場合、胃切除を行っても、すぐに再発することがありますので、臨床試験として術前化学療法を行っています。術前化学療法を行う意味は、化学療法によってまず腫瘍縮小を図り、ミクロの転移をコントロールして、次いで遺残した原発巣、転移巣を切除して治療成績の向上を期待することです。胃のうらに明らかに大きなリンパ節(2cm以上)がある場合は、強力な化学療法を行ってから手術を行う臨床試験に協力していただく場合もあります。またスキルス胃癌に対しては、手術か術前化学療法+手術の臨床試験、術前に化学放射線療法や腹腔内化学療法を行ってから手術を行う臨床試験を行っています。これらの臨床試験は当院を中心に計画し、多くの病院が参加しています。
遠隔転移を伴うステージIV(N3、H1、P1、CY1、M1)の胃がんや切除が難しい胃がん、再発した胃がんには化学療法を行います。胃がんからの出血のため貧血があるときや胃がんのために食事の通り道が狭くなって嘔吐など食事ができないときは姑息的な胃切除やバイパス術を行う場合もあります。化学療法は食事ができる患者様には経口抗癌剤と注射の抗癌剤を同時に使用するレジメン(TS-1+シスプラチン)が日本での標準治療となっています。骨転移で痛みがあるときやがんの再発が大きな範囲でない場合には放射線治療を行うこともあります。
臨床研究として、肝転移に対する肝動注化学療法(肝臓を栄養する血管に高濃度の抗癌剤を注射する方法)、塞栓療法などの血管内治療や腹膜転移に対する腹腔内化学療法(本来は血管内に注射する抗癌剤をお腹の中に投与する方法)、放射線療法、温熱化学療法、免疫療法などがあります。また、胃がんに対する最適な化学療法を模索するために様々な臨床試験が行われています。
当院では、外科、消化器内科、腫瘍内科、放射線科、放射線治療科、病理診断科などが参加するキャンサーボードで議論した上で、常に患者様の病状、胃がんの進行度合い、症状、年齢などに応じて最良と思われる治療法を十分にご説明し、納得していただいた治療を行うように心がけています。当院で行っている臨床研究(治験、臨床試験)は22.臨床研究(治験、臨床試験)の項をご覧下さい。
胃がんの内視鏡治療
- 内視鏡的粘膜切除(EMR)、内視鏡的粘膜下層剥離術(ESD):2cm以下で潰瘍を伴わない分化型の胃がんに対して行われる治療です。この治療で人工的な大きな潰瘍ができますので入院して消化器内科で行います。胃がんの発生部位によっては内視鏡治療が困難な場合もあります。また、高齢者や状態の悪い方には適応外であっても行う場合もあります。
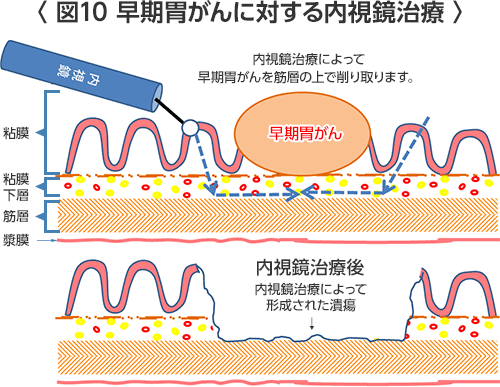
- ①方法
- 通常の胃内視鏡(胃カメラ)検査と同様に内視鏡を胃に挿入します。
- 腫瘍の周りの粘膜下に生理食塩水やブドウ糖液を注入し腫瘍を浮き上がらせます。
- 電気メス(ITナイフやフックナイフ)で切りとります。
- 出血:電気メスによる焼灼が不十分や大きな血管があると起こります。クリップやレーザーで止血します。
- 穿孔:電気メスによる焼灼の影響で胃壁に穴が開くことがあります。多くの場合絶食と点滴により治癒しますが、患者様の状態によっては手術治療が必要な場合があります。
- 入院して内視鏡治療を行います。治療の日は絶食で点滴をします。
- 治療後には大きな潰瘍ができますので、抗潰瘍薬を内服していただきます。
- 合併症がなければ翌日からお水を飲むことができます。
- 1週間後前後で退院となります。
- ピロリ菌の感染があるかどうか調べます(内視鏡検査または血液検査)。ピロリ菌が陽性であれば、治療後に除菌治療が必要です。
- 病理検査結果で、粘膜下層に浸潤していた場合は、リンパ節転移の可能性がありますので、追加の手術(胃切除術)が必要になることがあります。
- 完全に胃がんを切除できたと判断した場合でも同じ場所に再発したり、新たに胃がんが発生することがありますので、定期的な胃内視鏡(胃カメラ)検査が必要です。
- 再発が発見されたときは、再び内視鏡治療が可能か手術が必要か十分検討します。
- 内視鏡的焼灼術:内視鏡を胃に挿入して腫瘍をレーザーで焼灼します。腫瘍を焼きますので組織は回収して検査することはできません。定期的な胃内視鏡(胃カメラ)検査が必要です。
- 内視鏡的ステント挿入、留置(下図)
腫瘍によって胃、十二指腸、吻合部などが狭窄して食事が通らなくなった時に考慮する治療法です。内視鏡を用いて形状記憶合金でできた網状の筒を狭窄部に挿入して留置します。合併症としては、出血、穿孔、腫瘍の増大による再狭窄、逸脱などがあります。バイパス手術(胃空腸吻合術)と(食べられる期間や食べられる物の種類、処置・手術での危険性などに関して)どちらがよいのかは一定の結論はでていません。

腹膜転移によって大腸が狭窄することもあります。その場合には、人工肛門を造る手術を行うこともありますが、手術ではなく大腸ステントで改善することもあります。
胃がんの外科手術(開腹手術と腹腔鏡手術)
胃がんに対する外科手術は最も有効な治療手段の一つです。胃がんを目で見て明らかな残存なしに(ミクロの単位ではわからない)切除できた場合を根治的手術と呼ばれます。根治的手術には定型手術、縮小手術、拡大手術があります。一方、胃がんからの出血や食事できない狭窄症状を取り除くために胃がんの一部を切除したりバイパスする手術は姑息手術と呼ばれます。
- 定型手術
胃の3分の2以上を切除して、リンパ節を第2群まで摘出(D2リンパ節郭清)する方法でもっとも普通の手術です。胃を切除する範囲は胃がんの場所や大きさによって決まります。胃の出口(幽門)側3分の2に含まれる胃がんでは幽門側胃切除術(胃の幽門側3分の2を切除する)が行われ、胃の入口(噴門)側の3分の1は残ります。しかし、胃全体に胃がんがある場合や胃の入口(噴門)側3分の1に胃がんがある場合は、進行癌であれば胃全摘術が行われます。進行胃がんの場合、その時に第2群のリンパ節を摘出する目的で脾臓も合併して摘出することがあります。 - 縮小手術
内視鏡治療が適さない早期胃がんの場合、リンパ節の摘出(郭清)する範囲や胃の切除の範囲を小さくした縮小手術でも根治的手術が可能です。リンパ節は胃の周りの第1群リンパ節と胃の裏側の血管周囲の第2群リンパ節の一部を摘出します。胃の噴門側近くの早期胃がんでは、噴門側胃切除術(噴門側を約2分の1切除)を行います。胃の中央付近の早期胃がんでは幽門部を温存する幽門保存胃切除も行われます。また、胃から垂れ下がるようにある大網(脂肪のすだれ)や胃や腸、胆のうなどの動きを調節する神経も温存することがあります。縮小手術を行う手段として腹腔鏡手術も行います。当院でも内視鏡治療の対象にならない粘膜にとどまると考えられる早期胃がんに対して、積極的に腹腔鏡手術を行っています。開腹手術でも腹腔鏡手術でも手術内容は同じです。 - 拡大手術
拡大手術には、リンパ節を定型手術で行う第2群のリンパ節より広い範囲の第3群リンパ節まで摘出する拡大リンパ節郭清(D3リンパ節郭清)と胃がんが浸潤した他の臓器も胃と一緒に摘出する合併切除(他臓器合併切除)があります。拡大リンパ節郭清(D3リンパ節郭清)を行うと術中の出血量や手術時間、術後の合併症の割合が増加するといわれています。治療成績では、拡大郭清の意義は認められませんでしたので、推奨されていません。合併切除(他臓器合併切除)では、胃がんが胃の周りにある臓器(膵臓、横行結腸、肝臓、横隔膜、食道や十二指腸など)に浸潤していた場合に胃と一緒に摘出します。 - 姑息手術
胃がんからの出血のため貧血が進行する場合や胃がんのために食事が通らなくなった場合には、明らかに胃がんや転移した部分が残るとしても、症状を取り除くために胃の一部を切除したり、胃と腸を吻合するバイパス手術を行うことがあります。これらの手術の大きな目的は患者様の生活の質を少しでも改善することです。また、腹膜転移、切除できない肝転移や摘出できないリンパ節転移があったときには、場合によっては転移している部分はそのままにして腫瘍の全体量を減らす目的で胃切除行うこともあります。このように胃がんや転移している部分が残っている場合には患者様の病状に応じて手術後に化学療法を行うこともあります。
腹膜転移や肝転移がある場合に胃切除術を行う意義があるかどうかについてはまだ結論はでていません。 - 腹腔鏡手術(下図)
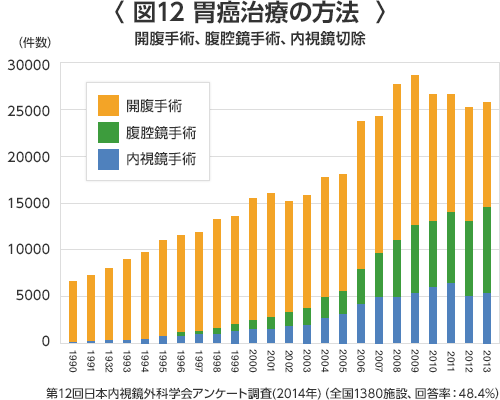
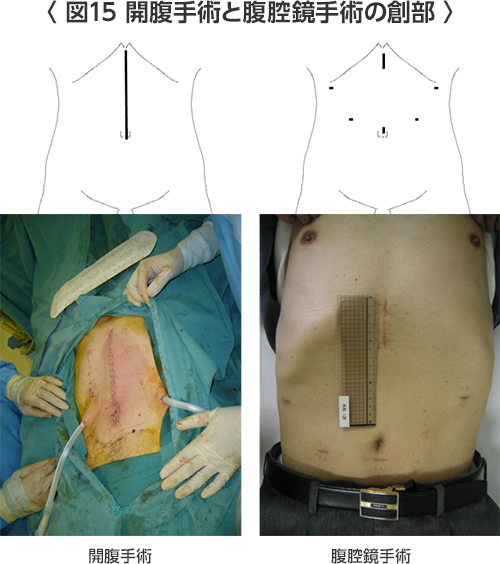
早期胃癌に対する腹腔鏡手術として腹腔鏡下胃局所切除、腹腔鏡下胃切除術などがあります。これらは「胃癌治療ガイドライン」では、まだ「日常診療として推奨されるには至っていないものの有望な治療として期待されている治療で、患者さんに十な理解を得たのち同意を得ることがのぞましい治療」とされています位置づけられています。日本内視鏡外科学会の集計によりますと、図12(胃がんの手術方法)に示しますように年々増加して、胃癌症例の約25%をしめるようになりました。腹腔鏡下胃局所切除は胃の一部分を切除する手術で胃の大部分が残りますので食生活も大きな変化はありません。腹腔鏡下幽門側胃切除術は1~2cm小さな傷4カ所からから腹腔鏡、鉗子、電気メス、超音波凝固切開装置を挿入して幽門側胃切除(3分の2切除)を行う縮小手術(図12―14)。みぞおちとお臍の間を約4cm切開して(図15:腹腔鏡下幽門側胃切除術を行った患者様の手術の傷)、切除した胃を取り出して残った胃と十二指腸か空腸を吻合します。当院では、胃がんのうち内視鏡切除の適応外である早期胃がん(粘膜がん(M)または粘膜下層がん(SM))と一部の進行胃がんに対して行っています。リンパ節の摘出範囲(リンパ節郭清の程度)は第1群と第2群のリンパ節(の一部)を摘出します。
腹腔鏡手術には痛みが少ない、回復が早いなどのメリットもありますが、根治性、治療成績の点からまだ十分なコンセンサスは得られていいないとガイドラインに記載されていますので、当院では、腹腔鏡手術が、本当に根治性、治療成績の点から開腹手術に劣らないかどうかを検証する臨床試験(国立がん研究センター)に参加していました。とはいえ、日本内視鏡外科技術認定を受けた医師がおりますので、患者様のニーズに応じてご希望があれば積極的に行っています。
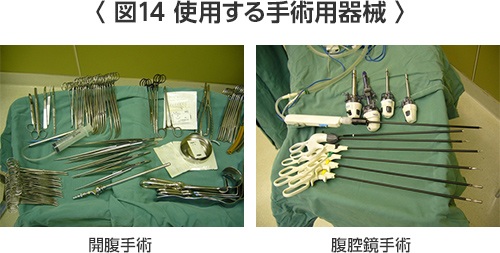
2018年4月からロボット支援下胃切除術も保険適用となり保険診療として行うことができることになりました。近畿大学付属病院でもロボット支援下胃切除術を行っています。詳しくは、一番最後の「ロボット支援下胃切除術(ダビンチ胃切除術)」の項をご覧ください。 - 切除後の消化管の再建(食事の通り道をつくる)
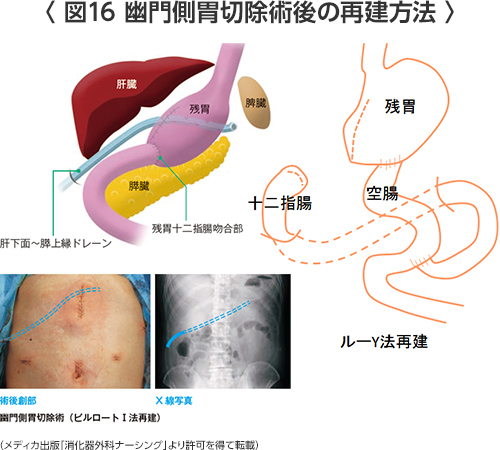
- 幽門側胃切除術後(図16)
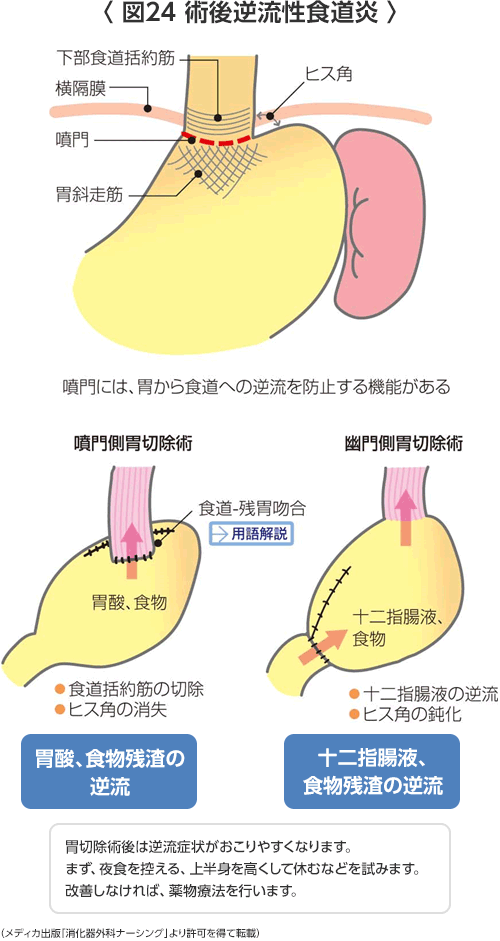
幽門側胃切除(3分の2切除)を行ったあと残った胃と十二指腸をつなぐ方法はビルロートI法(胃十二指腸吻合)と呼ばれ、最もポピュラーな方法です。この方法では食物が食道、残胃、十二指腸と手術前と同じ生理的なルートを流れていきます。
もう一つの方法はルーY法と呼ばれ、十二指腸の断端は閉鎖して残胃と空腸(上部の小腸)を吻合する方法です。幽門(胃の出口)に近いところにある進行胃がんや残胃が3分の1以下になったときに用います。国立がんセンターではよく行われています。メリットは残胃の胃炎が少ないことや縫合不全のリスクが少ないことが挙げられますが、デメリットとしては胃内視鏡(胃カメラ)による十二指腸や胆管、膵管の観察ができなくなります。これまでの研究では、ビルロートI法とルーY法では1年後の体重減少に差はありませんでしたので、当院では、食事が生理的なルートを流れるビルロートI法を基本として、残胃が小さい患者、噴門が緩んでいたり逆流性食道炎、食道裂孔ヘルニアの患者、糖尿病やステロイド治療中の患者、内臓脂肪の多い体格の立派な患者、状態があまりよくない患者などにはルーY法を行います。
- 幽門保存胃切除術(図17)
胃中部の早期胃癌に対して、胃の出口・幽門を残してその機能を温存する手術も行います。迷走神経と幽門の機能を残すことによって、食事が急に小腸に流れたり、胆汁が胃に逆流することが防止され、術後のダンピング症状を防げると考えられますが、逆に食事が少し胃内に停滞しやすくなることもあります。噴門が緩い患者や逆流性食道炎のある患者にはおすすめできません。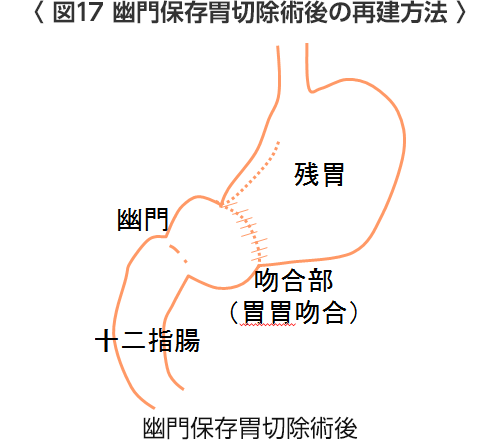
- 噴門側胃切除術後
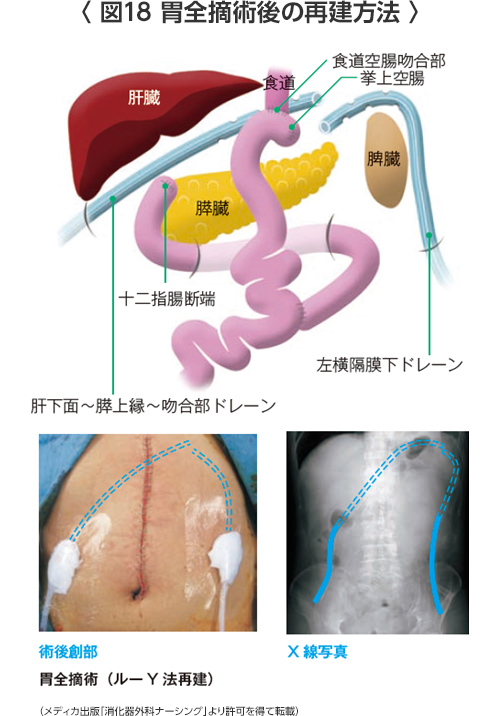
胃の上部の早期胃がんや噴門部胃がんで胃全が必ずしも必要でない場合には、噴門側胃切除(2分の1切除)を行ったあと食道と残った胃を直接吻合して再建します(食道-残胃吻合)。食道-残胃吻合では胃酸や消化液が逆流しやすく胸焼けがよくおこりやすいとされていますが、当院では逆流を防止する手立てを講じています。他には、食道と残った胃の間に約10~15cmの空腸を間にはさむ方法もあり、ダブルトラクト法または空腸間置法と呼ばれます。 - 胃全摘術後(図18)
胃を全部切除したあとはルーY法で再建を行っています。十二指腸の断端は閉鎖して食道と空腸(上部の小腸)を吻合する方法です。ほかにも約40cmの空腸を用いて食道と十二指腸をつなぐ空腸間置法や空腸を重ねたパウチ(代用胃)を用いる方法もありますが、一般的ではありません。今後は、どういった再建方法が最も患者様の食生活や栄養面でデメリットが少ないか検討していかなければなりません。
- 姑息手術(胃空腸吻合、腸―腸吻合、人工肛門造設)
胃がんのため食事が通らない場合で手術によって胃がん・転移部位をすべて取り除くことができないときには胃と空腸を吻合するバイパス手術を行います。この手術の目的は食事ができるようになることで胃がんを切除することではありません。しかし、食事ができるようになると栄養状態がよくなって化学療法など次の治療につなげることも可能となります。
腹膜転移で腸閉塞をきたした場合、腸―腸吻合や人工肛門造設を行うこともあります。
- 幽門側胃切除術後(図16)
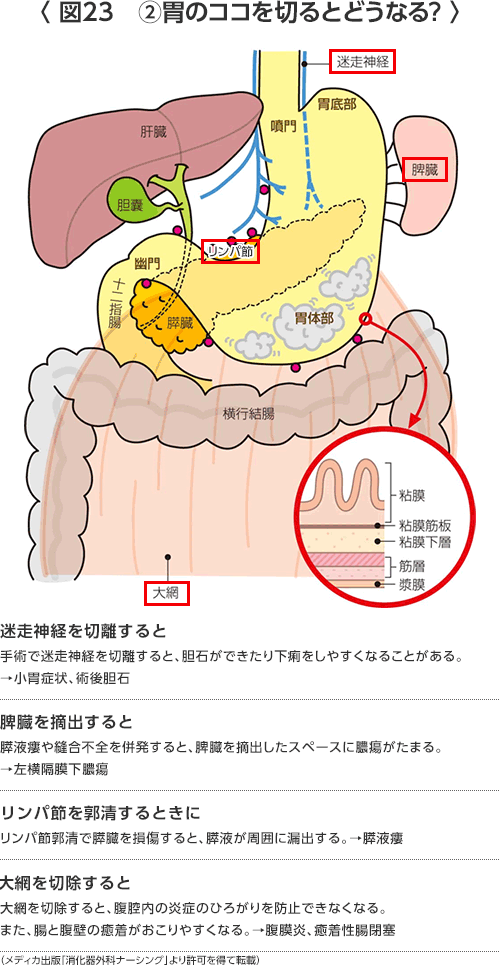
- 付加手術(拡大手術)
胃がんを取り除くために、胃と周囲のリンパ節に加えて胃の周りの臓器を一緒に背切除することもあります。- 胆のう摘出術
胆のうは肝臓でつくられた胆汁を一時的にためて食事をすると収縮して胆汁を十二指腸に排出し、主に脂肪分の消化吸収に役立っています。胃がんの手術ではリンパ節郭清を行うときには胆のうの収縮をコントロールする迷走神経を切離します。そのため胆のうが正常に収縮せず、胆汁が胆のう内にうっ滞して胆石ができたり胆のう炎を発症することが多くなります。手術前から胆石・胆のうポリープのあることがわかっている場合には胆のう摘出術も同時に行います。胆石や胆のう炎のために胆のうを摘出する方は多いですが、胆のうを摘出することによる栄養障害・下痢などの大きなデメリットはありません。 - 脾臓摘出
脾臓は成人では主に古くなった血球を壊す働きがあります。幼少時には免疫細胞を成熟させる場として重要な働きがあります。成人では重要性は高くないと考えられていますが、まれに肺炎になることがありますのでワクチンを接種することもあります。胃の上部にある進行胃がんでは脾門部にあるリンパ節に転移することがありますので脾臓も一緒に摘出します。早期胃がんでは転移することは非常にまれですので基本的には温存します。脾臓摘出の意義に関しては当院も参加して臨床試験が行われました。現在その結果を待っている段階です。 - 膵頭十二指腸切除
消化液とインスリンを分泌する膵臓は胃の背中側にあって胃と接しています。胃の下部で幽門に及ぶような進行胃がんで十二指腸や膵臓に浸潤していて、手術によって根治的手術が可能な場合は、胃、十二指腸、膵頭部を一緒に切除する拡大手術をします。ほかに胃がんが残存するような場合は拡大手術をする意義はありません。 - 膵体尾部切除
膵体部、膵尾部に胃がんが直接浸潤しているときや膵臓の周囲に大きなリンパ節転移があるときは膵臓の尾側半分を一緒に切除します。そのときは脾臓に向かう脾動静脈も切除しますので必然的に脾臓も摘出することになります。 - 横行結腸部分切除
横行結腸は大腸の一部で胃のすぐ足側にあり、胃の裏側を通る中結腸動脈(横行結腸間膜の中を通る)によって栄養されています。胃がんが横行結腸や横行結腸間膜に直接浸潤しているときには胃がんを切除するために横行結腸部分切除を行います。大腸の4分の1以下ですので消化吸収には問題ありません。 - 肝切除
胃がんが肝に直接浸潤していたり、肝転移がある場合に肝切除を行う場合があります。胃がんの肝転移はふつう多数できることが多いため手術で切除することは少ないです。 - 横隔膜切開
胃の噴門部の進行胃がん(噴門部がん)では胃がんが食道に浸潤していきます。食道は胸のなかにありますので横隔膜を切開して十分食道を切除しなければなりません。3cm以内の食道浸潤であれば、治療成績、術後合併症の点からは次の⑧左開胸を行うことによるメリットはありません。 - 開胸(左開胸開腹)
食道に浸潤した噴門部がんで浸潤距離の長い場合は開腹操作だけによる⑦横隔膜切開では十分食道を切除することができませんので、左胸を開胸して手術する場合があります。 - 迷走神経
脳から食道の傍を通って迷走神経が腹腔内に伸びています。迷走神経は腹腔内の胃、腸、胆のうなどの働きを調整していると考えられています。進行胃がんではこの神経を切離します。早期胃がんでは、温存することも技術的には可能ですが神経温存の意義は明らかではありませんので、幽門保存胃切除術を除いて切離しています。
- 胆のう摘出術
手術の合併症
手術は麻酔科、内科的な合併症のある患者様は内科、外科などが協力して準備を整え、細心の注意を払って行います。しかし、どれだけ注意を払っても予期しないトラブル、合併症が生じてしまうことがあります。そういった意味で、手術は100%安全ではありません。手術するメリット、デメリット、合併症の可能性を十分に説明させていただき、納得していただいた上で手術を行います。全身麻酔・胃がん手術で起こりえる合併症について手術前に説明しますが、合併症が発生したときにはそれに対して適切な処置を行うことが大切です。患者様、ご家族様には病状や見通しを十分説明し適切に対応します。
手術後合併症を減らす目的で手術前から様々な取組をしています。まずは禁煙です。手術前に最低3週間の禁煙(0本)が必要です。手術前には術後の肺炎の予防のために歯科口腔外科で口腔ケアを行うこともあります。また、心臓疾患や糖尿病がある場合には、内科的治療を先に行うこともあります。胃がんでは食事が食べにくくなって体重が減少し栄養状態が低下することもありますので、そういった場合は、栄養補助剤を飲んでいただくこともあります。手術前に少しでも術後合併症をきたすリスクを減らすことが重要なのです。入院が決まったら入院センターにいっていただきますが、そこでも手術前の状態を評価してリスクを減らす取り組みをしています。
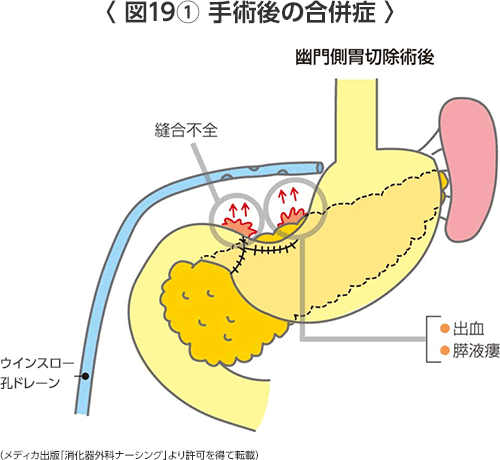
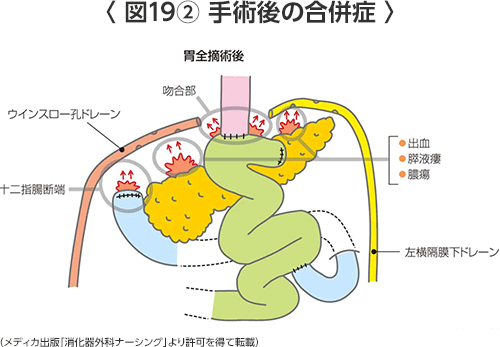
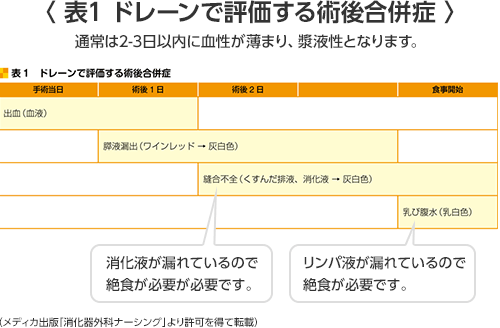
- 出血(図19)(表1)
手術中および手術後1~2日以内にも起こることがあります。止血のための再手術や輸血を必要とする場合があります。 - 縫合不全
消化管縫合部がうまくひっつかないことです。手術後1週間頃までに起こり、絶食で軽快する場合が多いですが、CTやエコーガイドでの局所麻酔によるドレナージや再手術(全身麻酔)を必要とする場合もあります。 - 腸閉塞(図20)
手術により腸が癒着し、それが原因で通過障害が起こることがあります。軽い場合は絶食で治りますが、癒着を剥がすための手術が必要となる場合があります。 - 膵炎・膵液漏(図19)(表1)
胃癌の手術で郭清するリンパ節の一部は膵臓に接しているため、手術の刺激により膵炎をきたしたり、膵液(消化液)が周囲に漏れると膵液漏となります。治療はしっかりと膵液を体外にドレナージすることですが、膵液は蛋白を分解する消化液ですのでドレナージが不良だと周囲の臓器や血管を溶かして腹腔内膿瘍や出血を来たします。時に重症化、長期化することもあります。 - 腹腔内膿瘍(図19)(表1)
お腹の中にうみがたまることです。うみを抜くための管を入れる処置または再手術が必要になることがあります。 - 吻合部狭窄(図21)
胃全摘後に食道と腸のつなぎ目が狭くったり、胃と腸の吻合部が狭くなり、食事が通りにくくなることがあります。術後早期には、吻合部が浮腫で狭くなり一過性に通過が悪くなることがあります。術後しばらくしても通過が悪い場合は、瘢痕狭窄といって治療が必要になることもあります。多くは胃内視鏡(胃カメラ)で確認しながら風船のような器具で拡張することにより治ります。一度で治る患者もいますが、数回の治療や、気メスで切開することが必要な場合もあります。
胃排泄遅延(ルーステイシス症候群)といって物理的な狭窄がないにも関わらず胃内容が停滞することもたまにあります。この場合は、鼻から胃までチューブを通して胃内を空っぽにして、1~2週間の絶食が必要になることもあります。

- 肺炎
誤嚥や細菌感染による肺炎を起こす可能性があります。痰の量を減らし肺炎を予防するため手術前の3週間以上の禁煙はとても大切です。また手術翌日から歩行して体を動かし、深呼吸や咳をすることが大切です。そのためにしっかり痛みどめをします。 - 下肢深部静脈血栓症・肺血栓塞栓症(いわゆるエコノミークラス症候群)
術後は翌朝までベッド上で安静です。足を動かさないために足の静脈内で血液が固まり足が腫れたり、肺の血管が詰まることです。大きな肺の血管(肺動脈)がつまれば命にかかわることがあります。予防のために弾性ストッキングをはいていただき、手術中は血液循環がよくなるように器械で足をマッサージします。最も大切なことは早期離床、すなわち手術の翌日から立って歩くことです。 - 創感染
傷が化膿することです。多少時間がかかりますが、たいていシャワー浴などの処置で治ります。 - せん妄症状
ご高齢の方に起こることのある一時的な精神症状です。「術後」という自分が置かれている状況がわからなくなり点滴やチューブを引っ張ったり、つじつまの合わない言動がみられます。体の回復とともに治りますが、それまでご家族の方に付き添いをお願いする場合があります。 - その他の偶発症(心肺障害、脳障害、肝障害、腎障害など)
手術によって体の様々な所に負担がかかります。そのため予期せぬ合併症が起こる可能性があります。
手術の後遺症
手術後も長期的にいろんな後遺症が残る場合があります。やはり胃を切除することによって胃の働きが損なわれますので食生活が最も変化します。
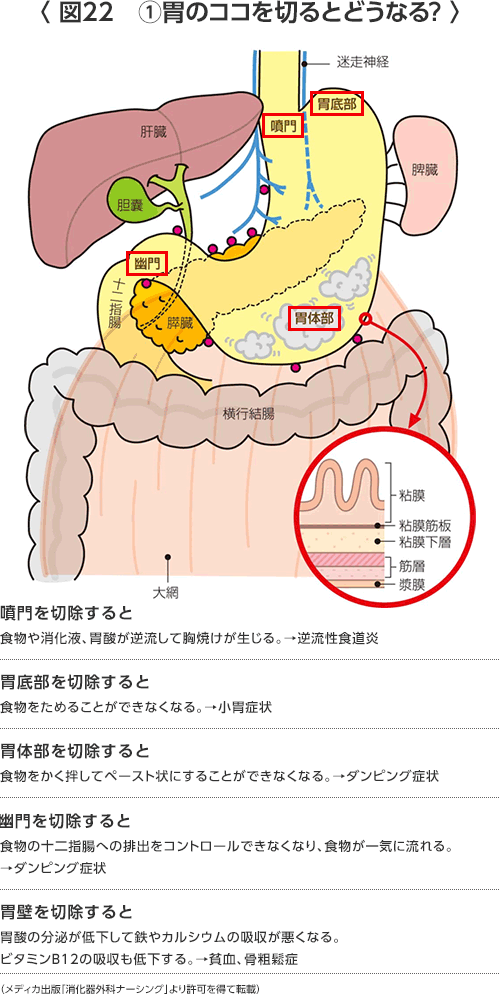
- 創痛
傷の痛みは通常1ヶ月以内に徐々に楽になりますが、個人差があります。傷の硬さも2∼3ヶ月で軟らかくなってきます。 - 小(無)胃症状
胃本来の役割である食物を蓄え、徐々に腸へ排出するという働きが損なわれるため、食物を早くたくさん食べることが難しくなります。そのためにゆっくりと、少しずつ小分けして食べるように食生活を変える必要があります。 - ダンピング症候群(表2)
まれに食後30分以内に発現する動悸、発汗、めまい、腹鳴、脱力感、下痢などが起こることがあり、これを早期ダンピング症候群といいます。流動性の甘いものの摂取や食事中の水分摂取を控えるなどの対処が必要です。また、食後2~3時間頃に脱力感、冷感、倦怠感、めまい、手指の震えなどが起こることがあり、これを後期ダンピング症候群といいます。低血糖が原因ですので食後2時間頃におやつなどを食べるとよいでしょう。

- 逆流性食道炎(図24)
食べたものや消化液が食道に逆流することにより、苦い水があがってきたり胸焼けのどの症状がでます。寝るときに上半身を少し高くするようにしたり、粘膜保護剤や制酸剤、酵素阻害剤、漢方薬などの投与もおこないます。夕食は少なめにする方が無難です。
- 胆石
約20%の頻度で胆石が発生するので、予防的に胆のうを摘出することもあります。 - 貧血(図25)
鉄分の吸収障害、赤血球形成のためのビタミンB12吸収障害のために貧血になることがあります。貧血が進行すると、めまいやふらつきがおきます。特に胃全摘術後には、ビタミンB12が必要です(術後2-3年以後)。

- ミネラル不足、骨粗しょう症(図25)
カルシウム、鉄分の吸収が悪くなると考えられていますので、それらを多く含んだ食事をするように心がけて下さい。ビタミンDの吸収、カルシウムの吸収も低下して骨粗しょう症になりやすくなります。女性、高齢、胃切除術後は骨粗しょう症の危険因子です。胃切除術と骨粗しょう症の関連性については、当院を中心に胃癌学会と協力して詳しく調べています(LOHAS試験)。 - ビタミン不足(図25)
胃全摘後にはビタミンB12の吸収障害が起こり貧血の原因となりますので、術後2~3年経過した後は注射か内服薬によって補う必要があります。 - 腸閉塞(図20)
開腹手術を行いますとどうしても腸同士や腸と傷の下がひっつく癒着がおきます。食事を一度にたくさん食べたり、よく噛まずに食べると食べ物の通過が悪くなって腸閉塞を生じることがあります。腸閉塞になるとお腹が痛くなり嘔吐し排ガスが止まります。治療は絶食、点滴、鼻から喉を通してお腹の中まで細いチューブを入れます。それで治らない場合や何回も繰り返す場合は手術が必要となることもあります。
手術後の食事
胃の手術によって胃が小さくなる(あるいは胃がなくなる)ため、胃に食事を溜められなくなりますので一度にたくさんの食事ができません。手術後の食事は、初めは一回に食べる量を少なくして、ゆっくりよく噛んで食べることが大切です。食事を貯留して消化するという胃の働きは低下していますので、その代わりに口の中でよく噛むという動作で補う必要があります。しかし、胃を切除したからといって制限しなければならない食事はありません。よく、辛いもの、コーヒーなど刺激の強い食事や消化の悪い食事は避けましょうといわれていますが、基本的には何を食べていただいても構いません。ただし、開腹手術を行いますとどうしても腸の癒着がおこり、そのために腸閉塞が起こることがあります。腸閉塞を起こしやすい方は消化が悪く噛み切らないで塊で食べてしまうようなもの(例えばイカ、こんにゃく、しいたけなど)は避けたほうが無難です。 胃切除術後の食事、栄養については、管理栄養士からも詳しく説明します。栄養補助食品や栄養剤を追加する場合もあります。
入院から退院まで:治療のスケジュール
合併症がなければ治療内容によって大体同じような経過で入院から退院まで治療が行われていきます。当院では治療計画書を用いて患者様と治療経過・スケジュールに関する情報を共有しながら治療しています。
手術であれば治療の数日から1日前に入院して大きな合併症がなくて治療計画通り経過すれば手術後2~3週間以内に退院となります。
手術は全身麻酔で行います。傷の痛みを抑えるために硬膜外麻酔も追加し、術後の痛みは鎮痛剤を持続的にポンプで注射することもあります。
手術後には、ドレーンと呼ばれるチューブが留置されます。ドレーンは手術終了時に術後の腹腔内の情報を得るために挿入する塩化ビニールやシリコンゴムでできたチューブです。幽門側胃切除術後は右側腹部1本、胃全摘術、噴門側胃切除術後は右側腹部1本と左側腹部1本に留置されることが一般的です。(図16)(図18)
手術の翌日に血圧・脈拍や呼吸の状態が安定していれば、傷の痛みをしっかりと抑えて歩行していただいています。下肢深部静脈血栓症・肺血栓塞栓症(いわゆるエコノミークラス症候群)が起こらないようにするためには、少しでも早く立って歩くことが大切です。
術後順調であれば、2~3日でお水~食事が開始され、2~3週間で退院となります。病理組織結果が判明するには、3~4週間必要ですので退院後の次の外来で説明することもあります。
手術後・退院後の経過とフォローアップと「がん地域連携パス(連携パス)」
胃がんは手術だけで治療が完結するものではありません。術後の後遺症がでることもあります。中には再発する場合もあります。また、胃がん以外の余病があったり、みつかったりすることもあります。[9、胃がんの治療成績]で述べましたように進行度が進むほど再発する患者様の割合が高くなってきますので退院されてからも定期的な診察・検査が必要です。手術後最低でも5年間は、1年に1~数回程度(進行度と経過年数によります)の診察、血液検査(腫瘍マーカーを含みます)、各種の画像検査を行い、後遺症や再発の有無をチェックします。再発は2∼3年以内におこることが多いので特に進行度(ステージ)が進んだ患者様ではそれまでの間は年に2回のCT検査、超音波検査を行います。
早期胃がんや5年以上経過した患者様は基本的には当院でのフォローアップは終了して、余病や他のがんが発生しないかなどかかりつけ医の先生の診察や検診に移行しますが、何か症状があればそれに応じて診察、検査を行います。手術前から他の疾患や余病がある患者様もおられますので、退院後の診察・検査は当院のみならず当院に紹介してくださったかかりつけ医(ホームドクター)の先生や抗がん剤の管理に慣れた先生と連携して行うようしています。
大阪府では、患者さんに分かりやすく安全で質の高い医療を提供するために「がん 地域連携パス(連携パス)」を活用しています。医師・看護師などがご自宅近くの診療所や病院と協力して患者さんを外来で診療していきます。「連携パス」に基づくことは、患者さまの主治医が、当院の主治医とかかりつけ医の二人になると考えることができ、異常の早期発見、きめ細やかな対応、余病や併存疾患に対するしっかりとした治療などが望めます。手術後の病状が落ち着いた時点(およそ退院1~12ヶ月後)から、かかりつけ医(ご自宅近くの診療所、病院)は日々の診察とお薬の処方を担当し、当院が節目(3~12ヶ月ごと)の診察や検査(CT検査など)を担当します。病状が変わった時や後遺症・副作用が強い時などに備え、夜間休日でも当院とかかりつけの医療機関の間でしっかり連携を取っていきますので、どうぞご安心ください。患者さんにはご自宅近くの医療機関を受診していただくことで通院時間の短縮や病院での診察待ち時間の解消につながることも期待されています。
再発とは
手術で肉眼的に胃がんを切除できたと思われる場合でも、手術時にはわからなかった転移巣が年月の経過とともに大きくなってきてCT検査や症状で再発として診断されます。すなわち、再発というのは手術時すでにミクロで転移していたものが徐々に大きくなって認識されるようになるということです。手術時の進行度(ステージ)が進むほど再発の頻度は高くなります。再発形式で最も多いのは、腹膜転移転移で、次いでリンパ節転移再発、肝転移再発、他(肺、骨、卵巣など)の順です。再発した時には、化学療法を行うことが多いですが、肝転移や肺転移などでは手術することもまれにあります。
- 主な再発の症状
もし再発した場合に起こりえる主な症状を挙げます。腫瘍マーカーは主にCEAとCA19-9を測定しますが、再発した時に全例で上昇するわけではありません。逆に、症状が出現する前、画像で判明する前に上昇することもしばしば見受けられます。- ①腹膜再発
- 腹水:腹水が溜まってお腹がはります。
水腎症:尿が急にでなくなったり、腰背部がはって痛くなります。
腸閉塞:便が細くなったり、便が出にくくなります。何回も食事を嘔吐します
黄疸:胆管が狭窄すると体が黄色くなります(黄疸)。
腹部腫瘤:お腹の一部が硬く腫れることがあります。 - ②リンパ節再発
- 腰背部痛:背中側の第3群リンパ節が腫れると痛むことがあります。
黄疸:胆管が狭窄すると体が黄色くなります(黄疸)。 - ③肝転移再発
- 肝機能異常:血液検査でわかります。
黄疸:肝機能が悪化すると体が黄色くなることがあります(黄疸)。 - ④その他
- 骨転移:転移部位が痛くなります。部位によってはしびれたりします。
髄膜転移:頭痛、吐き気、意識障害などが出現します。
胃がんの化学療法
抗がん剤による化学療法は手術とともに胃癌治療の柱となっています。再発した場合や腹膜転移、肝転移、第3群以上の高度なリンパ節転移がある場合や手術をしても癌が残存している場合には化学療法が第一選択の治療法です。抗がん剤は効果とは裏腹に副作用も強く出る場合がありますので、まず抗がん剤の使用に耐えられるだけの体力と肝、腎、骨髄などの臓器の機能が十分保たれていることが必要です。胃がんの場合、抗がん剤で腫瘍完全に消失することは非常にまれですので抗がん剤による化学療法の第一の目標は延命ということになります。2000年以後、治療を受けた方のうち半分くらいの方で腫瘍が50%以下の大きさにまで縮小する効果をみせる抗がん剤も開発されてきました。そういった新しい抗がん剤を2~3種類組み合わせて使用することもあります。
胃がんのガイドラインでの標準的治療法は、臓器機能が保たれ、経口摂取が可能で、日常生活がある程度送れる患者ではティーエスワン(TS-1:経口剤)+シスプラチン(注射剤)です。その他に、TS-1+オキサリプラチン(注射剤)やゼローダ(カペシタビン:経口剤)+シスプラチンまたはオキサリプラチンなども使用されます。高齢の方や少し臓器機能が低下している方はTS-1単剤の治療を、食事が十分とれない患者では5-FU(注射剤)が行われます。
副作用をしっかりと抑えて生活の質(QOL)を保ちながらより延命効果の高い化学療法を行うことが求められています。これまでは化学療法を行うために1~2か月も入院することもありましたが、当院では食事のできる場合は経口抗癌剤を内服しながら必要な時だけ外来や短期入院で抗がん剤注射を行うような外来治療を中心とした化学療法を通院治療センターで安全に配慮してチーム医療で行っています。

初めの抗がん剤治療(1次療法)がよく効いて完治することもまれにありますが、たいていはいずれ1次治療が効かなくなります。その場合でも、その次の治療(2次治療、3次治療・・・・)を行うことで治療成績が向上することが最近の研究でわかってきました。続けられないような副作用や体調の不良がない場合は、効果がある限り治療を継続していくことになります。
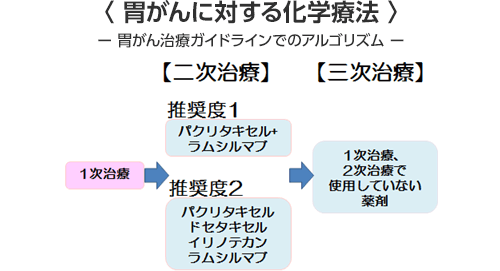
また、当院では、最善の治療法を見つけ出すための全国レベル(国立がん研究センター)の臨床試験や東京大学、大阪大学、大阪医科大学、関西医科大学、大阪府立成人病センター、国立大阪医療センターなどとの共同研究にも積極的に参加して、患者様にその時点での最良と思われる化学療法を提供できるように心がけています。当院の最大の特徴として、スキルス胃癌や7-8cm以上あるような大きな胃癌に対して、腹腔内化学療法(現在は保険適応がありませんので臨床試験・先進医療として行っています)や放射線化学療法を併用することによってさらに効果の高い治療法の確立に力を入れています。
- 主な抗がん剤
【 】内に単剤での大体の効果の程度を示します。効果というのは腫瘍が50%以上小さくなった方の割合で示されます。- TS-1(ティーエスワン):経口抗がん剤 【40%】
- 5-FU(ファイブエフユー) 【10%】
- シスプラチン 【10%】
- イリノテカン 【25%】
- タキソール(パクリタキセル) 【20%】
- タキソテール(ドセタキセル) 【20%】
- メソトレキセート
- UFT(ユーエフティー) 【15%】
- フルツロン 【15%】
- マイトマイシンC
- アドリアマイシン
- ゼローダ(カペシタビン)
- アブラキサン 【30%】
- オキサリプラチン
- サイラムザ(ラムシルマブ)【3.4%】
- ハーセプチン(HER2が陽性の場合)
- オプジーボ
- 分子標的剤
2012年から乳がんで効果のある分子標的剤ハーセプチン(トラスツズマブ)が胃がんでも使用できるようになりました。ただし使用できるのは胃がんの組織でHER2タンパクを発現している患者で、胃がんの患者の約20%です。手術標本や内視鏡での生検組織を使って調べます。HER2タンパクが陽性の場合、ガイドラインではハーセプチンをゼローダ(カペシタビン)+シスプラチン併用して治療することが推奨されています。当院では、進行した胃がんでは、HER2タンパクの発現を病理部と共同で調べるようにしています。
2015年には、血管新生阻害剤であるサイラムザ(ラムシルマブ)も2次治療として胃がんで使用できるようになりました。この薬剤は、パクリタキセルと併用することで高い効果を発揮ますが、サイラムザ単独でも効果があります。 - 免疫療法剤
私たちの体には、細菌、ウイルスといった病原体の他にがん細胞から体を守る「免疫」の機能が備わっています。免疫療法とは、薬剤でがん細胞を直接攻撃するのでは なく、もともと人間の体に備わっている自身の「免疫」の力を利用してがん細胞に対する攻撃力を高める治療法です。通常は、がん細胞を異物として認識し免疫細胞が攻撃しますが、がん細胞が免疫から逃れる方法を獲得すると、免疫細胞から攻撃されることなく増殖していくことになります。がん細胞が免疫から逃れる方法として、がん細胞の表面の標識を消したり、免疫がうまく働かなくなる物質をだしたりして免疫からの攻撃をかわしていることがわかってきましいた。具体的には、がん細胞がPD-L1という物質をつくりだし、免疫T細胞に発現しているPD-1と結合して、がん細胞への攻撃を止めるようにシグナルを送ることでT細胞からの攻撃から逃れています。すなわち、 がん細胞のPD-L1とT細胞のPD-1が結合することによって免疫にブレーキがかかってがん細胞への攻撃ができなくなります。この免疫のブレーキがかからにようにする薬剤が「免疫チェックポイント阻害薬」です。「オプジーボ」は胃がんに対して効果が証明されている薬剤で、日本で開発されました。
「オプジーボ」は、これまでに2種類以上の化学療法の治療を行って効果がなくなった患者さんに対して、効果があることがわかっています。ただし、特有の副作用がありますので十分注意して使用する必要があります。(「オプジーボ」の副作用:間質性肺炎、重症筋無力症、心筋炎、大腸炎、1型糖尿病、肝炎、甲状腺機能障害、副腎障害・・・・)
一方、アガリスク、フコダインといった健康食品はお薬ではありませんので病院では処方できません。 - 抗がん剤の処方例・組み合わせ例
当院で行っている抗がん剤の処方例・組み合わせ例を示します。レジメン 1コースの期間 内服の期間 注射の時期 休みの期間 TS-1 6週間 4週間 - 2週間 TS-1+シスプラチン 5週間 3週間 8日目 2週間 ゼローダ+シスプラチン 3週間 2週間 1日目 1週間 TS-1+ドセタキセル 3週間 2週間 1日目 1週間 TS-1+シスプラチン+ドセタキセル 4週間 2週間 1日目 2週間 TS-1+シスプラチン+パクリタキセル 5週間 3週間 1、15日目 2週間 TS-1+オキサリプラチン 3週間 2週間 1日目 1週間 ゼローダ+オキサリプラチン 3週間 2週間 1日目 1週間 パクリタキセル 4週間 - 1、8、15日目 1週間 アブラキサン 3週間 - 1、8、15日目 1週間 イリノテカン 2週間 - 1日目 2週間 ドセタキセル 3週間 - 1日目 3週間 ハーセプチン(他と併用) 3週間 - 1日目 3週間 サイラムザ+パクリタキセル 4週間 - 1、8、15日目 1週間 サイラムザ 2週間 - 1日目 2週間 - 術後の化学療法について
手術で胃がんをすべて取りきれなかった場合は手術後に抗がん剤を使用します。逆に、手術で肉眼的に胃がんをすべて取り切れたと判断してもミクロの単位でがん細胞が残って、何年か後に再発として大きくなることがあります。そういったミクロの単位で残存した胃がん細胞による再発予防目的で抗がん剤が術後補助化学療法として使用する場合があります。
胃がん手術を行って病理検査でステージIIかステージIII(T1:粘膜下層~T3:漿膜下層、N0:リンパ節転移なしの場合を除く)の場合、再発予防目的の抗がん剤(TS-1)を1年間内服することによって再発のリスクを低減できること臨床試験で証明され、ガイドラインにも記載されています。胃がん治療ガイドラインによりますと、深さが粘膜下層(SM)までの胃がん(T1)や深さが筋層(MP)、漿膜下層(SS)まで(T2)でリンパ節転移がない(N0)の場合は、術後に抗がん剤を投与するメリットはないとされています。
ステージIIIの場合、TS-1単剤で十分か、TS-1+ドセタキセルの2剤を組み合わせた方がよいかどうか臨床試験で検証されつつあります。韓国では、ゼローダ+オキサリプラチンの2剤併用療法(6か月間)が標準治療になっています。日本でも2剤を用いる場合は、ゼローダ+オキサリプラチンやTS-1+オキサリプラチンなどの2剤併用の治療(6か月間)を行うことができます。 - 抗がん剤の副作用とその対策
抗がん剤はがん細胞のみならず正常組織にも影響を及ぼすために副作用が出現します。主に骨髄(血液中の血球を作るところ)、消化管粘膜、肝臓・腎臓などにも作用します。骨髄への作用が強いと白血球(主に好中球)が減少して細菌、真菌(カビ)などに感染しやすくなります。血小板が減少すると出血しやすくなります。消化管に作用すると食欲の低下、嘔吐、吐き気、下痢などがおこります。毛根への作用が強いと脱毛がおこります。詳しくは当院の通院治療センターで使用している「副作用パンフレット」をご覧ください。
胃がんの放射線療法、血管内治療
アメリカでは手術でリンパ節を摘出する範囲がD1郭清程度と小さいため、術後に放射線化学療法を行うことが標準治療となっていますが、日本ではアメリカで照射される範囲のリンパ節を手術で取り除くため、術後の放射線治療は一般的ではありません。しかし、ガイドラインにも記載されていますが、遠隔転移が限られた範囲にある場合には放射線を照射することもあります。肝臓やリンパ節、肺など限られた転移であれば効果も高く有効と考えられます。定位放射線照射(SRT)といって高線量を数回に分けて照射する方法もあります。ただし、腸管が照射野近くにある時は、腸炎、潰瘍、出血などの合併症が出やすいため照射ができません。
骨転移で痛みを伴う時や椎骨転移で脊髄を圧迫しそうな時は、放射線療法のよい適応です。当院では痛みを伴う多発骨転移に対しするストロンチウム89(メタストロン)による放射線治療も可能です。
胃がんからの出血のため貧血をきたす場合で手術での摘出が困難な時には、胃に対する放射線療法は有効です。60-70%の患者で輸血が不要となります。
血圧が下がってショック状態となるような胃がんからの動脈性の出血に対しては、腫瘍を栄養する血管をつめて止血する方法も行っています。当院では、放射線科の専門医が迅速に対応しています。いろんな化学療法に対して効果がないような場合や大きな肝臓の転移に対して、血管内治療を行うこともあります。
緩和治療、症状を緩和するための治療
「胃がん」と診断される、「再発」を告知される、というのは患者様、ご家族様にとっては大変つらいことです。当院では、医師のみならず緩和ケアチームやがん専門看護師、がん専門薬剤師などがチームで患者様、ご家族様に寄り添って、胃がんと診断された時点から治療と並行して、心と身体の苦痛を和らげられるように努めております。
スキルス胃がん(硬がん)に対する治療
当院では、スキルス胃がん(硬がん)に対して、特に積極的に取り組んできています。まず、全身麻酔下に腹腔鏡検査を行って、腹膜転移の有無、腹水中のがん細胞の有無(腹腔洗浄細胞診)を検査します。手術だけでは不十分なこともあるため、手術前に化学療法、放射線化学療法、腹腔内化学療法を行う場合もあります。腹膜転移が認められた場合や腹水中のがん細胞が認められた場合には、出血や狭窄の症状がなければ、まず化学療法を行います。化学療法がよく効いて腹膜転移が消失すれば後で手術を行うこともあります。腹腔内化学療法については、「23.腹腔内化学療法」をご覧ください。
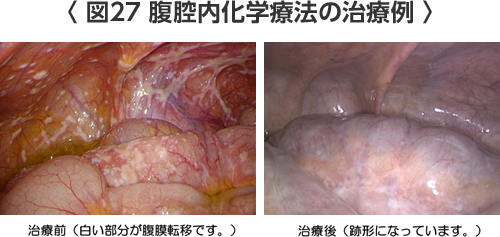
腹腔内化学療法(まだ保険診療はできません。)
胃がんの再発として、腹膜(お腹やお腹の中の臓器を取り囲む膜)に転移する腹膜転移は最もきたすやすい再発形式です。腹膜転移を来した場合やきたしやすいスキルス胃がん、大きな胃がんに対して、全身化学療法と併用してお腹の中に直接抗がん剤を投与する腹腔内化学療法が有望とされています。当院は、東京大学とともに日本でその治療の中心となっていますが、まだ保険診療が認められておらず研究段階の治療ですので先進医療などの研究治療として行っています。臨床研究に参加が可能かどうかは患者様の病状によりますので、ご相談ください。
腹腔内化学療法を行うためには、まず全身麻酔下に腹腔鏡で腹腔内観察を行って、下腹部に抗がん剤を繰り返し投与するための腹腔ポートを手術で留置する必要があります。
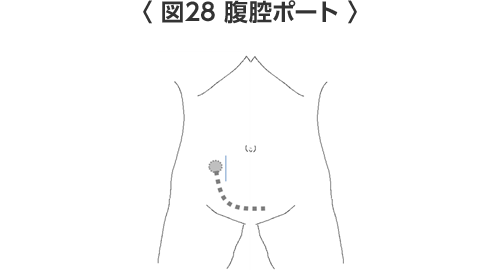
臨床研究(治験、臨床試験)
当院では、ガイドラインに基づいた日常の診療を行うとともに、将来の医療の質の向上に必要な科学的根拠(エビデンス)を作るための治験、先進医療、臨床研究を患者様にご協力いただいて積極的に推進しています。まだ日本では承認されていない薬剤や今後保険適応を目指す薬剤の治験に参加しています。今後の新しい治療法のエビデンスを作るための全国的な最先端の多施設共同研究にも多数参加しています。参加している臨床研究について当院ホームページ「臨床研究センター」「がんセンター」をご覧ください。これらの臨床研究の結果は、論文、学会などで発表を行っています。
チーム医療
当院では、消化器内科、腫瘍内科、放射線科、放射線治療科と協力して診断・治療を行っています。治療中は、医師のみならず歯科、看護師、薬剤師、理学療法士、管理栄養士、メディカルソーシャルワーカー(MSW)など多職種のメディカルスタッフと協同し、入院センター、(呼吸器)リハビリテーション、口腔ケア、栄養サポートチーム、緩和ケアチーム、通院化学療法センターなどチーム医療で患者様をサポートします。
ロボット支援下胃切除術(ダビンチ胃切除術)
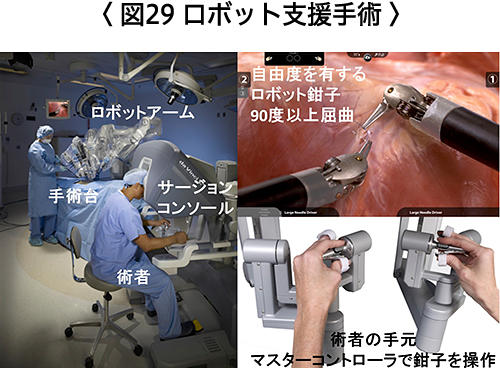
ロボット手術では、1~2cmの小さな創より内視鏡カメラとロボットアームを挿入し、術者は手術ベッドとは離れたサージョンコンソールに座って3Dモニター画面を見ながらあたかも術野に手を入れているようにロボットアームを操作して手術を行います。これまで前立腺手術、腎部分切除術に保険適用があり、当院でも多数の手術を安全に行ってきました。
一方、ロボット支援胃切除術(ダビンチ胃切除術)は、2018年4月より保険診療として治療できるようになり、近畿大学医学部附属病院において安全に行っています。ロボット支援胃切除術は、先進医療による臨床試験の結果、これまで行われてきた通常の腹腔鏡手術と比較しても術中・術後の合併症の発生が少なく安全な治療法であることが示されていますが、新しい手術方法ですので当院の臨床倫理委員会で承認を得ています。また、「日本内視鏡外科学会の内視鏡手術支援ロボット手術導入に関する提言」に従って、患者さんの安全を確保し、問題が生じたときには適切に対応する体制を整え、「日本内視鏡外科学会のロボット支援手術による学会指針」に従って「ロボット支援下内視鏡手術前向き観察研究」に登録を行い、ロボット支援手術の質と安全性の確保につとめています。
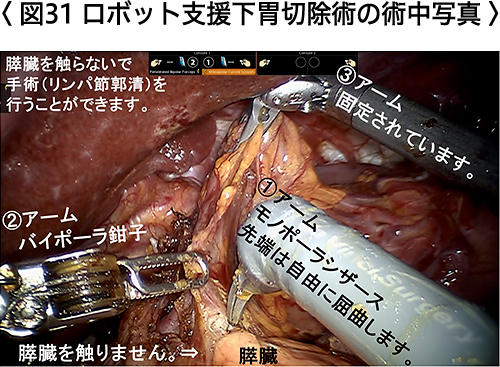
ロボットを使用しますので、手術野を立体視、拡大視することができ、手振れもないため繊細な手術ができるという利点はあります。一方、触覚がないという欠点があり、ロボット支援手術特有の問題としてロボット動作の不具合についても報告されています。安全の確保が優先されますので、手術中の偶発的な合併症やロボットの不具合などのため安全にロボット支援胃切除術を続行することが困難と判断される場合には、やかに通常の腹腔鏡手術または開腹手術に移行することがあります。

−参考文献−
- 日本胃癌学会: 胃癌治療ガイドライン(医師用)2010年10月改訂, 東京: 金原出版, 2010.
- 日本胃癌学会: 胃がん治療ガイドラインの解説(一般用)2004年12月版, 東京: 金原出版, 2004.
- 木村豊ら: 胃癌. Annual Review 消化器 2003, 東京: 中外医学社, p232-237, 2003.
- 木村豊.胃.消化器外科NURSING.17(4),326−336,2012.(メディカ出版)
- 木村豊.胃.プロフェッショナルがんナーシング.3(4),335−339,2013.(メディカ出版)
- 木村豊.胃.消化器外科NURSING 2013秋季増刊.106−111, 2013.(メディカ出版)